Với tình trạng khẩn cấp hiện tại, bên cạnh các vaccine công nghệ mới hiệu quả cao (mRNA, vector virus, protein tiểu đơn vị) thì việc tiêm vaccine truyền thống như Sinovac hay Sinopharm do đã được chứng minh về tính an toàn và hiệu quả cũng là một lựa chọn cần thiết.
Các loại vaccine truyền thống: nguồn gốc và công nghệ
Vaccine Sinovac (tên sản phẩm CoronaVac) do công ty dược phẩm sinh học Sinovac Biotech, có trụ sở tại Bắc Kinh, Trung Quốc nghiên cứu và phát triển. Vaccine Sinopharm (tên sản phẩm BBIBP-CorV(Vero Cells)) do công ty Sinopharm, thuộc Viện Sản phẩm Sinh học Bắc Kinh nghiên cứu và phát triển. Chúng ta cũng thường hay gọi tắt vaccine của Sinopharm là Vero Cell nhưng thực ra Vero cell là tên tế bào biểu mô thận được phân lập từ loài khỉ xanh châu Phi (Chlorocebus sp.). Tế bào Vero cell được sử dụng để nuôi cấy virus trước khi virus được bất hoạt và dùng làm nguyên liệu sản xuất vaccine.
Người dân tiêm vaccine Vero Cell (Sinopharm, Trung Quốc) trên địa bàn TP.Hồ Chí Minh. Ảnh: HCDC.
Hai vaccine này được điều chế theo cơ chế vaccine bất hoạt, đây là phương pháp nuôi cấy virus (tác nhân gây bệnh) và giết chết chúng bằng nhiệt hoặc hóa chất nhằm bất hoạt độc lực của virus; sau đó sử dụng toàn bộ hoặc một phần của virus đã bị bất hoạt để điều chế vaccine. Protein virus bất hoạt trong vaccine sẽ cung cấp thông tin cho hệ miễn dịch, hỗ trợ hệ miễn dịch tạo kháng thể nhằm chống lại sự xâm nhập của virus trong những lần sau. Sinopharm sử dụng chủng virus 19nCOV-CDC-TAN-HB02 (chủng HB02) để sản xuất, trong khi Sinovac sử dụng chủng CZ02.
Tổ chức Y tế Thế giới WHO đã cấp phép khẩn cấp Sinovac vào ngày 1/6/2021. Hiện tại, hãng Sinovac BioTech đang nộp đơn đăng ký nghiên cứu lâm sàng và sử dụng khẩn cấp vaccine chống lại các biến thể Gamma và Delta ở một số quốc gia. Sinopharm được WHO cấp phép sử dụng khẩn cấp trước đó vào ngày 7/5/2021.. Đến nay 39 quốc gia đã công nhận Sinovac, còn với Sinopharm là 59 quốc gia trên thế giới.
Hai loại vaccine AstraZeneca và Pfizer.
Khả năng bảo vệ của vaccine truyền thống
Sinovac và Sinopharm là hai trong số 31 vaccine phòng ngừa COVID-19 đã đi đến giai đoạn thử nghiệm thứ 3. Trước khi được đưa vào tiêm chủng, Sinovac đã trải qua thử nghiệm lâm sàng đến giai đoạn 3; với 8 thử nghiệm tại bảy quốc gia (Thổ Nhĩ Kỳ, Hồng Kông, Philipines, Brazil, Indonesia, Chi-lê và Trung Quốc) trên tổng số 72.700 người tham gia thử nghiệm. Sinopharm cũng được thử nghiệm đến giai đoạn 3; với 6 thử nghiệm (tại các Tiểu Vương Quốc Ả Rập Thống nhất, Peru, Bahrain, Ai Cập, Jordan, Argentina) trên 109.625 người. Ngoài ra, hãng Sinopharm còn có một loại vaccine nữa mang mã Wuhan Inactivated (Vero Cells) đã hoàn thành thử nghiệm giai đoạn 3 nhưng chỉ lưu hành tại Trung Quốc. Hiệu quả trung bình trong thử nghiệm lâm sàng của Sinovac và Sinopharm lần lượt đạt 79% và 78,1%. Còn khả năng Sinovac bảo vệ người tiêm không phải nhập viện do COVID tại Chile là 85%, tại Thổ Nhĩ Kỳ và Brazil là 100%.
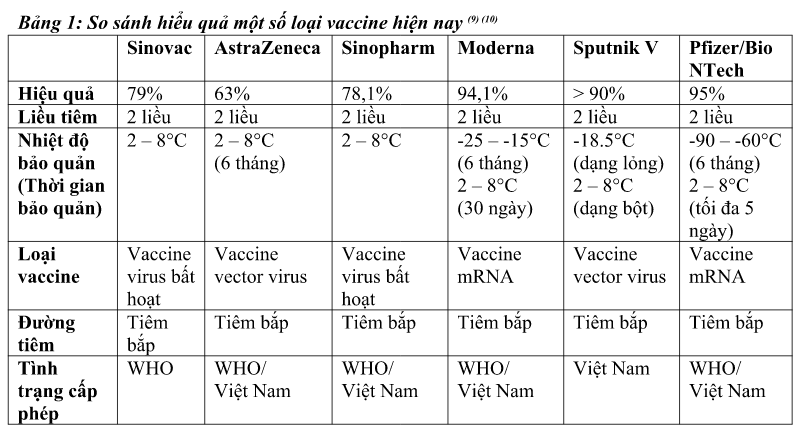
Bên cạnh tính hiệu quả của vaccine, người ta còn chú ý đến tác dụng phụ sau khi tiêm. Các tác dụng phụ khá tương tự nhau giữa các loại vaccine COVID, hầu hết là các phản ứng nhẹ và hết trong hai ngày sau tiêm. Có một số trường hợp xuất hiện biến chứng nặng hay sốc phản vệ sau tiêm chủng nhưng tỉ lệ rất thấp và trở lại bình thường nếu được xử lý kịp thời. Trong số 35,8 triệu liều phân bổ ở Trung Quốc, chỉ có 49 ca xảy ra tác dụng phụ nguy hiểm; con số này ở Brazil là 162 ca/17 triệu liều, ở Chile là 90/3,7 triệu liều. Tuy nhiên, cần lưu ý là trong các thử nghiệm lâm sàng trên Sinopharm trước ngày 7/5/2021, trên 98% là người có độ tuổi từ 18-59 nên chưa thể đánh giá hiệu quả trên những người ≥ 60. Đến hiện tại vẫn chưa có đủ thông tin thử nghiệm lâm sàng của những người trên 60 tuổi. Với vaccine Pfizer-BioNTech và vaccine Moderna, vẫn có một số báo cáo nói về triệu chứng viêm cơ tim và viêm màng ngoài tim ở một số người được tiêm chủng. Vaccine AstraZeneca cũng gây nhiều chú ý vì tác dụng phụ của nó, khi một số trường hợp xuất hiện huyết khối sau khi tiêm chủng.
Tuy thua về mặt công nghệ sản xuất vaccine tối tân như công nghệ mRNA của Moderna và Pfizer/BioNTech, DNA tái tổ hợp của Astrazeneca/Oxford hay sắp tới đây là protein tái tổ hợp của Nanocovax/Nanogen nhưng các vaccine Trung Quốc vẫn đảm bảo được tính an toàn và hiệu quả sau các thử nghiệm.
Vaccine truyền thống có đối phó được biến chủng?
Về nguyên lý, mặc dù khả năng tạo đáp ứng miễn dịch chậm hơn so với vaccine sử dụng công nghệ mRNA hay DNA/protein tái tổ hợp, các vaccine truyền thống như Sinovac hay Sinopharm có khả năng thích nghi với các biến chủng mới. Các vaccine DNA tái tổ hợp, protein tái tổ hợp hay mRNA tạo ra miễn dịch từ một mảnh protein (thường là protein gai hay còn được gọi là Spike) trên vỏ của virus. Như vậy nếu biến chủng virus thay đổi cấu trúc của protein này để né tránh khả năng miễn dịch đã được xây dựng trước đó nhờ vaccine thì nó sẽ giành chiến thắng. Còn khi sử dụng vaccine truyền thống, cơ thể sẽ tạo ra rất nhiều dòng kháng thể cho toàn bộ virus SARS-CoV-2, mặc dù không phải kháng thể nào cũng có khả năng vô hiệu hóa virus. Do đó, về nguyên tắc thì việc sử dụng vaccine nhược độc sẽ chậm hơn trong việc tạo đáp ứng miễn dịch đặc hiệu. Bù lại, việc tạo ra nhiều dòng kháng thể có thể sẽ vẫn giúp cơ thể phản ứng nếu gặp một biến chủng mới trong tương lai. Hơn nữa, việc tăng sinh một biến thể virus mới và bất hoạt nó để sản xuất vaccine tương đối nhanh hơn các công nghệ khác. Tuy nhiên đến nay giới nghiên cứu vẫn chưa hoàn toàn chắc chắn về việc các loại vaccine khác nhau đối phó với biến thể hiệu quả tới mức nào.
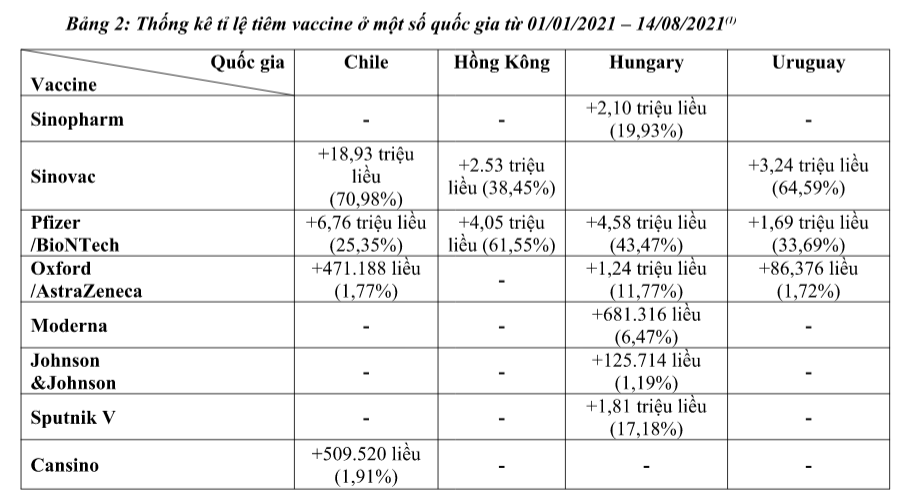
Trong bối cảnh đại dịch hiện nay, có nhiều loại vaccine với nhiều công nghệ khác nhau đang được WHO xem xét cấp phép khẩn cấp đã cho thấy cần thiết phải tiêm chủng trên diện rộng để tạo miễn dịch cộng đồng trước các biến thể mới. Vaccine Sinopharm và Sinovac cũng đóng góp một phần quan trọng trong việc tiêm chủng ở một số quốc gia như Chile 18,93 triệu liều Sinovac (chiếm 70,98%), Hồng Kông 2,53 triệu liều Sinovac (38,45%), Uruquay 3,24 triệu liều Sinovac (64,59%) và Hungary 2,10 triệu liều Sinopharm (19,93%). Số liệu về tỉ lệ nhiễm và tử vong giảm đáng kể ở các quốc gia trên, đã cho thấy việc chọn loại vaccine nào để đối phó đại dịch bây giờ dường như không quan trọng bằng việc mỗi công dân trên toàn cầu được tiêm chủng ít nhất một liều vaccine bất kể loại nào được WHO phê duyệt. Nếu virus không có vật chủ để nhân lên, tạo đột biến và tiến hóa thì sẽ hạn chế được sự xuất hiện của các biến chủng như Delta, Alpha, Beta và Gamma (WHO đang phải tính đến việc sử dụng tên các chòm sao thay vì chữ cái Hi Lạp để đặt tên cho các biến chủng mới).
Có thể thấy mỗi loại vaccine là có ưu, nhược điểm khác nhau nhưng trong tình trạng khẩn cấp như hiện nay thì việc mỗi công dân trên thế giới đều được tiêm chủng với ít nhất một liều, bất kể loại vaccine nào là điều quan trọng nhất. Tuy không phải là tốt nhất trong các loại vaccine nhưng Vaccine Sinovac và Sinopharm của Trung Quốc là ứng cử viên tiềm năng trong việc đối phó với đại dịch khi đáp ứng được số lượng lớn, lưu trữ, bảo quản đơn giản hay khả năng chuyển giao công nghệ nhanh chóng.
Phụ nữ mang thai có được tiêm vaccine COVID truyền thống?
Hiện nay, các thông tin và dữ liệu về hiệu quả và tác dụng phụ đối với phụ nữ mang thai của Sinovac/Sinopharm còn chưa đủ. Tuy cả hai vaccine đều sử dụng cơ chế vaccine bất hoạt, vốn được sử dụng phát triển một số vaccine an toàn đối với phụ nữ mang thai, như vaccine viêm gan B hay uốn ván, nhưng vẫn cần có thêm nhiều nghiên cứu để đánh giá mức độ an toàn của vaccine COVID đối với phụ nữ mang thai. Theo Quyết định 2995/QĐ-BYT ngày 18/06/2021 của Bộ Y tế ban hành hướng dẫn tạm thời về khám sàng lọc trước khi tiêm vaccine phòng COVID-19, phụ nữ mang thai thuộc nhóm trì hoãn tiêm chủng. Hơn nữa, theo Quyết định 3802/QĐ-BYT do Bộ Y Tế ban hành vào ngày 10/08/2021, đã có những thay đổi về các đối tượng được tiếp nhận tiêm vaccine phòng chống COVID-19. Theo đó, phụ nữ mang thai ≥13 tuần được tiêm vaccine sau khi được khám sàng lọc và được thông báo về các lợi ích cũng như nguy cơ khi tiêm vaccine; tuy nhiên cũng theo quyết định này, chống chỉ định vaccine Sputnik V (Nga) đối với phụ nữ mang thai ≥ 13 và đang cho con bú.
Lưu ý thêm rằng, hai vaccine này chỉ có dữ liệu thử nghiệm lâm sàng ở người trẻ, dưới 60 tuổi. Vì vậy, nên tiêm cho người trẻ hơn là người già.