Đại dịch đặt ra yêu cầu thúc đẩy nhanh các thành tựu KH&CN mới nhanh chóng tới không ngờ. Một trong số đó là công nghệ vaccine RNA, đang được sử dụng để tạo ra vaccine Covid-19, có thể tạo ra một cuộc cách mạng trong phòng chống lại từ căn bệnh thế kỷ HIV, cho đến các bệnh thường gặp hơn như sốt rét, cúm... và hơn thế nữa.
Một buổi chiều tháng ba năm 2013, Andy Geall, nghiên cứu vaccine tại hãng dược Novartis nhận một cuộc gọi. Ba người ở Trung Quốc vừa bị nhiễm một loại cúm gia cầm mới. Và Rino Rappuoli, người đứng đầu bộ phận nghiên cứu phát triển vaccine của Novartis muốn biết liệu Geall và các đồng sự đã sẵn sàng đưa công nghệ vaccine mới của họ vào thử nghiệm hay chưa.
Một năm trước đó, nhóm của Geall tại trung tâm nghiên cứu Novartis ở Cambridge, Massachusetts, đã đóng gói các chuỗi nucleotide RNA bên trong các giọt chất béo nhỏ, được gọi là các hạt nano lipid (LNP) và sử dụng để tiêm phòng cho chuột để chống lại virus đường hô hấp thành công. Bây giờ họ muốn biết có thể làm điều tương tự với chủng cúm mới không? Và họ có thể làm điều đó càng nhanh càng tốt không?
Geall nhớ lại: “Tôi đã nói, vâng, chắc chắn. Chỉ cần gửi cho chúng tôi giải trình tự gene.” Thứ hai, nhóm đã bắt đầu tổng hợp RNA. Đến thứ tư, họ lắp ráp vaccine. Vào cuối tuần, họ đã thử nghiệm nó trong tế bào – và một tuần sau, trên chuột. Với tốc độ chóng mặt, nhóm Novartis đã đạt được thành tích trong một tháng mà thường quá trình này phải mất một năm hoặc hơn.
Nhưng vào thời điểm đó, khả năng sản xuất RNA cấp lâm sàng còn hạn chế. Geall và các đồng nghiệp của ông có lẽ sẽ không bao giờ tìm ra liệu loại vaccine này và một số loại khác mà họ đã phát triển có hiệu quả trên người hay không. Năm 2015, Novartis đã bán mảng kinh doanh vaccine của mình.
Rồi năm năm sau đó, và chứng kiến một đại dịch toàn cầu, vaccine RNA đang chứng tỏ giá trị của mình. Tháng trước, hai ứng cử viên vaccine RNA - một từ của Pfizer (Mỹ) và BioNTech ở Đức; và một từ Moderna ở Cambridge, Massachusetts - đã được các cơ quan quản lý ở một số nước chấp thuận cho sử dụng khẩn cấp để chống Covid-19.
Kỷ nguyên của vaccine RNA đã đến, hàng chục công ty đang tham gia cuộc chơi. Tất cả các hãng dược phẩm lớn, bằng cách này hay cách khác, đang thử nghiệm công nghệ này. Tinh gọn hơn các phương pháp tiếp cận thông thường, công nghệ di truyền cho phép các nhà nghiên cứu theo dõi nhanh nhiều giai đoạn nghiên cứu và phát triển vaccine, vaccine RNA có thể mang đến các giải pháp cho các bệnh đặc biệt chẳng hạn như bệnh lao, HIV và sốt rét.
Những hạt nhỏ, bước tiến lớn
Vaccine dạy cơ thể nhận biết và tiêu diệt các tác nhân gây bệnh. Thông thường, mầm bệnh bị suy yếu; hoặc các mảnh protein; hoặc đường trên bề mặt của chúng, được gọi là kháng nguyên, được tiêm vào để huấn luyện hệ thống miễn dịch nhận ra “kẻ thù” đang xâm nhập vào cơ thể. Nhưng vaccine RNA chỉ mang trình tự sản xuất protein của những kẻ xâm lược này. Mục đích là chúng có thể xâm nhập vào tế bào của một người và khiến chúng sản sinh ra các kháng nguyên.
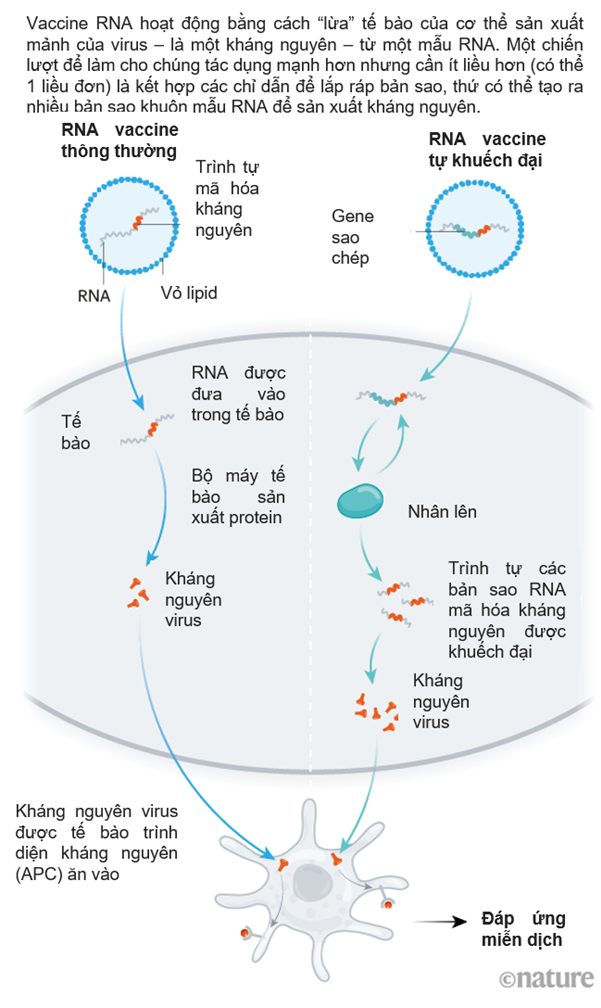
Ý tưởng về tiêm chủng dựa trên RNA có từ những năm 1990, khi các nhà nghiên cứu ở Pháp (hiện nay là công ty dược phẩm Sanofi Pasteur) lần đầu tiên sử dụng RNA mã hóa kháng nguyên cúm ở chuột. Nó tạo ra một phản ứng, nhưng hệ thống phân phối lipid mà nhóm nghiên cứu sử dụng hồi đó quá độc để sử dụng ở người. Phải mất một thập kỷ nữa trước khi các công ty nghiên cứu phương pháp điều trị can thiệp vào RNA - dựa vào khả năng của RNA để ngăn chặn có chọn lọc việc sản xuất các protein cụ thể - mới phát hiện ra công nghệ LNP có thể tạo ra vaccine Covid-19 ngày nay.
Vào năm 2012, vào khoảng thời gian Geall và các đồng sự mô tả một loại vaccine RNA đóng gói bằng LNP đầu tiên, Cơ quan Dự án Nghiên cứu Tiên tiến Quốc phòng Hoa Kỳ (DARPA) đã bắt đầu tài trợ cho các nhóm của Novartis, Pfizer, AstraZeneca, Sanofi Pasteur và các nơi khác để nghiên cứu RNA - vaccine và phương pháp điều trị. Tuy nhiên, không có công ty tên tuổi nào gắn bó với công nghệ này.
Chỉ có hai công ty nhỏ hơn có quan hệ với chương trình DARPA tiếp tục làm việc trên công nghệ này. Một là CureVac ở Tübingen, Đức, bắt đầu thử nghiệm vaccine phòng bệnh dại trên người vào năm 2013. CureVac cũng có vaccine COVID-19 trong giai đoạn cuối thử nghiệm.
Công ty còn lại là Moderna, được xây dựng dựa trên tài trợ của DARPA, cuối cùng đưa vaccine RNA cho một chủng cúm gia cầm mới vào thử nghiệm lâm sàng vào cuối năm 2015. Nó tạo ra các phản ứng miễn dịch đủ mạnh mà công ty đã tiến hành thử nghiệm trên người. Vaccine RNA cho cytomegalovirus (nguyên nhân phổ biến gây dị tật bẩm sinh), hai loại virus do muỗi truyền (chikungunya và Zika) và ba loại virus gây bệnh đường hô hấp ở trẻ em.
GlaxoSmithKline, công ty đã mua lại phần lớn tài sản vaccine của Novartis, cũng bắt đầu đánh giá vaccine phòng bệnh dại dựa trên RNA vào năm 2019.
Chỉ trong mười tháng qua, ít nhất sáu vaccine Covid-19 dựa trên RNA đã được thử nghiệm trên người. Nhiều trong số đó đang tiến rất gần tới các phòng khám và bệnh viện.
Sinh ra để tăng tốc
Vaccine RNA dường như được sinh ra là để tăng tốc. Từ trình tự di truyền của mầm bệnh, các nhà nghiên cứu có thể nhanh chóng lấy ra một đoạn mã hóa kháng nguyên tiềm năng, chèn trình tự đó vào khuôn mẫu DNA và sau đó tổng hợp RNA tương ứng trước khi đóng gói vaccine để đưa vào cơ thể.
Chẳng hạn, Moderna đã làm điều này trong vòng bốn ngày sau khi nhận được trình tự bộ gene SARS-CoV-2. Và về lý thuyết, bất kỳ loại vaccine nào cũng có thể được tạo ra theo cùng một cách. Để so sánh, có thể thấy rõ: các cách tiếp cận “truyền thống” trước đây tạo ra vaccine đều đòi hỏi các bước thực hiện riêng, tốn kém và tốn thời gian cho mọi ứng viên. Các cơ quan y tế phải chọn chủng nào để đưa vào vaccine cúm theo mùa hằng năm trước mùa cúm nhiều tháng. Những lựa chọn đó thường không đạt yêu cầu và không có thời gian để quay lại và thử nghiệm lại một lựa chọn thay thế. Do đó, vaccine cúm hiếm khi hiệu quả hơn 60%. Còn với RNA, các nhà sản xuất vaccine có thể xoay chuyển nhanh chóng hơn để lựa chọn kháng nguyên hiệu quả.
Nhờ chức năng plug-and-play (được sử dụng và nhận diện ngay khi được kết nối), vaccine RNA có thể hỗ trợ nghiên cứu cơ bản. Justin Richner, một nhà tiêm chủng tại Đại học Y khoa Illinois ở Chicago, đang phát triển một loại vaccine sốt xuất huyết dựa trên RNA trong phòng thí nghiệm của chính mình. Richner và các đồng nghiệp của ông thường xuyên cắt nhỏ và thay đổi trình tự gene mã hóa protein vỏ bọc mà virus sốt xuất huyết sử dụng để khởi động cuộc tấn công vào tế bào người. Bằng cách lặp lại thiết kế của họ, các nhà nghiên cứu đã thử nghiệm khoảng 15 ứng cử viên vaccine trên chuột.
Những tiến bộ trong công nghệ đang giúp các nhà nghiên cứu đạt được một số thành tựu phát triển vaccine - chẳng hạn như một mũi tiêm phòng cúm phổ quát có thể hoạt động chống lại bất kỳ dòng virus nào mà không cần thiết kế lại mỗi năm. Những người khác đang chú ý đến việc sử dụng tiến bộ này để chống lại HIV. Những loại vaccine như vậy trước đây thường bị lảng tránh vì cách mà các mầm bệnh thay đổi một cách có hệ thống các protein bề mặt của chúng để trốn tránh hệ miễn dịch. Một số tác nhân truyền nhiễm, chẳng hạn như bệnh sốt rét, cũng có vòng đời phức tạp nên làm phức tạp thêm quá trình chọn kháng nguyên, cũng có tiềm năng giải quyết được nhờ phương pháp mới này.
Tiếp tục cải thiện
Mặc dù có nhiều lợi thế tiềm năng, công nghệ vaccine RNA vẫn cần cải tiến.
Đầu tiên, đó là vấn đề về kho lạnh. Cả vaccine Pfizer – BioNTech và Moderna đều yêu cầu nhiệt độ lạnh để đảm bảo tính toàn vẹn của RNA.
Gần đây, giám đốc công nghệ Mariola Fotin-Mleczek của CureVac cho biết hãng này sử dụng LNP tương tự như Pfizer – BioNTech, gấp RNA của nó thành các cấu trúc 3D nhỏ gọn, cho phép lưu trữ ở nhiệt độ lạnh trong nhiều tháng. Và Suzhou Abogen Biosciences, một công ty Trung Quốc có vaccine ARN cho Covid-19 đang thử nghiệm ban đầu trên người, đã tập trung để tạo ra một sản phẩm được cho là duy trì được hiệu lực trong tối đa một tuần ở nhiệt độ phòng.
Có một thách thức khác: cho đến nay, vaccine RNA thường yêu cầu phải tiêm 2 liều mới có hiệu quả. Đây là một điểm yếu của RNA so với các loại vaccine khác, khi nhiều người tiêm mũi đầu tiên có thể sẽ không tiêm mũi thứ hai. Gần đây, các nhà nghiên cứu tại Vaxess Technologies ở Cambridge, Massachusetts đã phát triển một miếng dán da có thể đeo được đính những sợi tơ nhỏ, có thể phân giải được để phân bổ vaccine nhỏ giọt vào cơ thể.
Và sử dụng vaccine nhỏ giọt thay vì tất cả cùng một lúc có thể giúp giải quyết một nhược điểm thứ ba: tác dụng phụ (hơn 80% người được tiêm vaccine Moderna trong các thử nghiệm lâm sàng có một số loại phản ứng toàn thân, với các cơn mệt mỏi, đau cơ, thường cảm thấy suy nhược trong thời gian ngắn, và một số vấn đề khác).